Белодробна емболия подходи за диагностика и лечение през 2018 г., предаде електронното издание - новини
Материал представена в три секции.
Раздел I - Общи въпроси на ДВТ / PE; клинична картина, диагноза и избор на стратегия за лечение в PE.
Раздел II - DVT - диагностика и лечение.
Раздел III - лечение на белодробна емболия.
Общи въпроси на ДВТ / PE. Клиничната картина, диагноза и избор на стратегия за лечение в PE
ДВТ / PE са доста често срещан проблем, но в много случаи има значителни трудности при диагностицирането им. Много поколения лекари PE е известен като "великия претендент» (голям masquerader); лекарят трябва постоянно да бъде нащрек и да се вземат предвид при диференциалната диагноза на белодробна емболия в структурата на лицата с различните варианти на клиничната картина.
Разпространението на дълбока венозна тромбоза / PE е ≈1,5 случаи на 1000 човеко-години; където честотата на DVT е около 2 пъти броя на случаи на белодробна емболия.
Развитие на дълбока венозна тромбоза / PE е възможно във всеки възрастова група, но честотата се увеличава с възрастта. Смята се, че повече от 50% от всички епизоди на белодробна емболия се появява при хора на възраст ≥ 65 години.
PE е един от трите най-често сърдечносъдовата причина за смърт по света (заедно с факта infark инфаркт и мозъчен инсулт). Смъртност в ТЕПЕНАДА обикновено е 15% превъзхожда тази на инфаркт на миокарда.
Според епидемиологичните данни, общата смъртност от PE за 30 дни в западните страни е 9-11% за 3 месеца може да достигне 17%.
Актуални противосъсирващи профилактика и терапия може значително да подобри прогнозата на дълбока венозна тромбоза / PE.
Сериозен проблем след DVT / PE е висока степен на рецидив, включително след завършване на стандартната продължителност на курса на антикоагулантна терапия (особено ако тяхното развитие не се свързва с преходни рискови фактори, като травма или операция).
Лица, които оцелеят белодробна емболия, често имат понижено качество на живот, поради развитието на хронична тромбоемболична белодробна хипертония и / или хронична венозна недостатъчност на долните крайници (също посочена като след trombophlebitic синдром).
рискови фактори и патогенеза на дълбока венозна тромбоза / PE
Приблизително 50% от случаите на дълбока венозна тромбоза / PE са идиопатична (т.е., без да има връзка с никакви явни провокира фактори / рискови фактори). други установени извън променливите и променливите различни рискови фактори (често представени от тяхната комбинация).
Значителна част сред / PE рисковите фактори DVT, свързани с не-модифицирана.
За повече подробности за ДВТ / PE рискови фактори са представени по-долу. Тези фактори могат да бъдат трайни и преходни. Съобщение DVT / PE с преходни рискови фактори (като например операция, травма, обездвижване, орални контрацептиви или estrogenzameschayuschey терапия) експерти препоръчват да се разглежда, както е установено, ако ефектът от тези фактори са за период от време, в рамките на 6 седмици - 3 месеца преди появата на симптоми на дълбока венозна тромбоза / PE.
Опасност от дълбока венозна тромбоза при пациенти, подложени на ортопедични хирургични процедури, обикновено по-високи, отколкото след това число не са на работа.
Вероятността за поява на дълбока венозна тромбоза / PE е най-голям през първите две седмици след намесата; риск също се смята за високо дори за 2-3 месеца след операцията.
Антитромботична профилактика значително намалява риска от периоперативна DVT / PE.
Честота DVT / PE намалява с увеличаване на продължителността на тромбопрофилактика след големи ортопедични процедури, както и (но в по-малка степен) хирургия рак. Такова асоцииране не е доказана за общи хирургически процедури.
Повечето пациенти със симптоматична DVT са разположени проксималните съсиреци, които могат да бъдат усложнени от белодробна емболия (често - асимптоматични) в 40-50% от случаите.
Разработване DVT / PE може да насърчи тежки инфекции на пикочните и дихателните пътища.
При пациенти с рак на риск от DVT / PE е около два пъти по-висока, отколкото при индивиди без такива заболявания. Този риск се увеличава, тъй като срокът на живот на болни от рак. Рискът от белодробна емболия не увеличава само при пациенти с тумори на панкреаса, стомаха, белия дроб, хранопровода, простатата, дебелото черво, но също така и при пациенти с миелоидна и лимфоидни тумори.
При пациенти с DVT бъде провокиран / PE повишен риск за идентифициране на рак на де ново (е около 1-2% годишно).
През последните години, западните страни, има увеличение на честотата на ДВТ на горните крайници (поради по-често имплантиране на изкуствени пейсмейкъри, кардиовертер дефибрилатори, катетри за химиотерапия и парентерално хранене). Тази версия на DVT могат също да бъдат свързани с развитието на белодробен емболизъм (въпреки значително по-малко от долния крайник DVT); освен това, той може да се комбинира с развитието на най-високо синдром вена кава.
Фактори, свързани със значително повишен риск от белодробна емболия
- фрактура на долния крайник.
- хоспитализация за сърдечна недостатъчност или предсърдно мъждене / предсърдно трептене в рамките на последните 3 месеца.
- протезни коляното или бедрото.
- Прехвърлени обширни наранявания.
- Прехвърлени през последните 3 месеца на инфаркт на миокарда.
- Отложени PE епизода по-рано.
Фактори, свързани с умерено повишаване на риска от белодробна емболия
- Артроскопска намеса в колянната става.
- системни заболявания на съединителната тъкан.
- Фиксирана централен венозен катетър.
- История на химиотерапия.
- Хронична сърдечна недостатъчност, дихателна недостатъчност.
- eritropoezstimuliruyuschih заявка лекарства.
- Използване estrogenzameschayuschey терапия (в зависимост от форма), или орални контрацептиви.
- Процедурата за изкуствено осеменяване (особено в първата триместър).
- инфекции (особено - пневмония, инфекции на пикочните пътища, HIV).
- улцерозен колит, болест на Крон.
- рак (особено с метастази, най-висок риск е в хематологични тумори, рак на белия дроб, стомашно-чревния тракт, панкреаса и мозъка).
- удар с р-Chami.
- тромбоза на повърхностните вени.
- повишена склонност към тромбоза (тромбофилия).
Фактори, свързани с леко повишаване на риска от белодробна емболия
- Почивката на легло в продължение на повече от 3 дни.
- обездвижване в седнало положение (например, по време на дълги пътувания в кола или дълги самолетни пътувания).
- Мигриран лапароскопска хирургия (например, холецистектомия).
- Бременност (особено в 3-ти триместър и в рамките на 6-12 седмици след раждането).
- Разширени вени на долните крайници.
Нека да припомним, на така наречената тройка Вирхов. предразполагащи към интравазална коагулация; че включва: 1) локална травма на съдовата стена; 2) хиперкоагулация; 3) кръв застой.
При разработването на дълбока венозна тромбоза / белодробна емболия важна роля играят действия рискови фактори, изброени по-горе, може да се комбинира с вродени или придобити предразположение към хиперкоагулация (понякога се използва терминът "тромбофилия").
Хиперкоагулация. Сред вродена тромбофилия с РЕ-асоциативен повечето от разграничаващ фактор ген мутация V Leiden и протромбиново, най-малко - състоянието с вроден дефицит на антитромбин, както и протеин С и S. клиничното значение на тест на фактори на кръвосъсирването при пациенти с белодробна емболия до доказване. Сред придобита тромбофилия е най-честата антифосфолипиден синдром (характеризираща се с венозна и / или артериална тромбоза, повтарящи откриване аборт в кръвта на антифосфолипидни антитела).
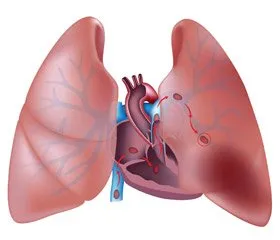
Съобщение DVT на долните крайници и белодробна емболия. Вече споменахме за много тясната връзка между ДВТ на долните крайници и белодробна емболия. Тромбози, образуван на място в системата дълбоките вени на краката, могат да бъдат разделени от неговия сайт формация и първоначално извършва от кръвния поток в долната вена кава и след това в дясното предсърдие, десния вентрикул и накрая obturated структура белодробна артериална леглото. Тромбози много голям може да предизвика емболизация на общия багажника на белодробната артерия или бифуркацията; но е по-вероятно да се развие по-малък емболия нейните клонове. Липсата на ултразвукови данни за ДВТ при значителна част от пациентите с белодробна емболия може да се дължи на факта, че много кръвен съсирек в първоначалното им място вече не е налице, но местните промени в венозната стена и просто не могат да си представят.
Дясна вентрикуларна дисфункция (фиг. 1). Най-важните фактори, които определят развитието на дисфункция на дясната камера при пациенти с белодробна емболия, са степента на запушване на белодробното съдово легло, и присъствието на предшестващо сърдечно-съдови и респираторни заболявания. С увеличаване на тежестта на запушване в системата на налягането в белодробната артерия се издига в нея; нататъшното му растеж може също да улесни отделянето на вазоактивни медиатори като серотонин, рефлекс белодробна вазоконстрикция и хипоксемия. Всичко това допринася за развитието на остра (и в последствие, вероятно хронична) на дясната претоварване на камерния налягане, за да се увеличи напрежението на своите стени и нарушена съкращения.
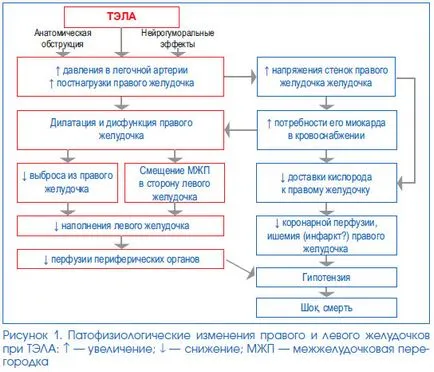
Интервентрикуларната взаимодействие коронарна перфузия. Когато остра белодробна емболия поради деснокамерна дилатация настъпва разместване на интервентрикуларната преграда към лявата камера, която може да допринесе за нарушаване на нейната диастолното пълнене. От друга страна, това допринася за намаляване на сърдечния дебит и кръвното налягане, както и намаляване на коронарна перфузия и миокардна исхемия. Повишената напрежението на дясната камера масивна PE, от една страна, значително намалява притока на кръв в басейна на дясната коронарна артерия, и от друга страна, увеличава необходимостта от дясната камера инфаркт кръвоснабдяване. Комбинацията от тези механизми е предпоставка за развитието на исхемия в областта на миокарда. Запазването на такава държава е потенциално застрашен от развитието на циркулаторен колапс и смърт.
Някои други патофизиологични последици от белодробна емболия:
- увеличаване на съдово съпротивление в белодробната артерия поради съдово запушване, свръхпродукция на неврохормонални фактори и активиране на съдови baroreceptors;
- нарушение на газовата обмяна в резултат на увеличението на алвеоларен "мъртво пространство", поради съдова обструкция;
- хипоксемия, свързани с алвеоларна хиповентилация;
- CO дефекти транспорт поради намалена площ обмен повърхност газ;
- белодробен едем, белодробна хеморагия, нарушена образуването на повърхностно активно вещество.
Клиничната картина на белодробна емболия
Клиничната картина на PE-nespetsi fichna. Както вече споменахме, изисква постоянна бдителност по отношение на лекар белодробен емболизъм при пациенти с различни клинични прояви (особено при хора с по-горе списъци на рисковите фактори за ДВТ / PE, но също така и в тяхно отсъствие).
- недостиг на въздух, който не може да се обясни с други причини;
- болка в гърдите (може да плеврален или нетипични);
- мелодия трикуспидална регургитация;
- ударение II тон на белодробната артерия;
- подуване, индурация, зачервяване, чувствителност в областта на долната част на крака / бедрото (за DVT).
Проявите на белодробна емболия, които най-често са свързани с лоша прогноза. счита тежък задух, синкоп, и цианоза (често без болка в гърдите). Парадоксално, тежка плеврална болка често показва локализацията на емболия в дисталните клоновете на белодробната артерия и относително малък обем на емболизация.
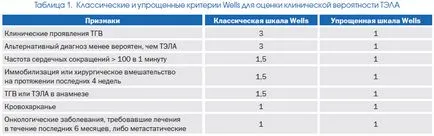
Съществена помощ за установяване на диагнозата може да има избор на групи от пациенти с (като се вземат предвид клиничните данни) висока или ниска вероятност за белодробна емболия. За тази цел различните варианти са сравнително прости международно признати везни могат да бъдат използвани (раздел. 1). Тяхната стойност за диагностициране на белодробна емболия е била потвърдена при сериозни изследвания.
Клинични синдроми при PE
Клиничната спектър на масивни белодробна емболия изпълнения представени сравнително рядко; submassive - често; най-често е малък / умерена белодробна емболия.
Мащабна белодробна емболия е клинично характеризира с развитието на кардиогенен шок и полиорганна недостатъчност (често имат намалена бъбречна и чернодробна функция, нарушено съзнание). Съществува широко емболизация, включваща най-малко половината от белодробното съдово легло. Обикновено наличието на кръвни съсиреци и от двете страни. Най-ясно изразеното симптом е задух, често представени цианоза. Чести хипотония, изискваща вазопресорна администрация. Болка в гърдите обикновено не се изразява. Прогнози е много сериозен. Терапевтична стратегия обикновено включва реперфузия (тромболиза, емболектомия, монтаж infrakavalnyh филтри) в комбинация с анти-коагулация.
Submassive PE (умерена / големи) често имат умерена / маркиран дясната камера хипокинезия, повишени нива на сърдечни биомаркери, обаче, хипотония / шок отсъства. В това изпълнение има емболизация ≥ 1/3 белодробното съдово легло. При липсата на съпътстващи сърдечно-съдови и респираторни заболявания в ранен стадий, тези пациенти могат да имат добро здравословно състояние, но това често е подвеждащо (както може да се изисква и последващото управление на съдосвиващи и подпомагане на дишането). В основата на стратегията за лечение - антикоагуланти; реперфузия подходи са запазени за онези, които са наблюдавани продължаващите умерено / тежко нарушение на дясната камера функция. Пациенти с анамнеза за белодробна емболия submassive, имат висок риск от рецидив на белодробна емболия, въпреки че поведението на адекватна антикоагулация.
Малък / умерен PE: там са нормални нива на кръвното налягане, няма увеличение на концентрацията на сърдечни биомаркери и нарушена функция на дясната камера. Клинично, пациентите са достатъчно стабилни. С достатъчна антикоагулация благоприятна прогноза.
Белодробен инфаркт. Развитието на този синдром се причинява от емболизация на белодробна артериална тромб система на малък размер на периферната. Клиничната картина е доминиран от плеврална болка в гърдите (непрекъснато или периодично характер), евентуално в комбинация с хемоптиза. Често има и треска, левкоцитоза, повишена скорост на утаяване на еритроцитите (СУЕ), рентгенографски данни за белодробен инфаркт. Клиничната картина на белодробен инфаркт обикновено се появява 3-7 дни след епизод на белодробна емболия.
Парадоксално емболия е резултат от емболизация на артериите на системната циркулация (обикновено на мозъка), кръвен съсирек произход от дълбоките вени на долните крайници, поради преминаване през незатворен форамен овале (форамен овале) на. Клиничната картина представени мозъчен инфаркт. DVT на долните крайници при пациенти с парадоксална емболия рядко се диагностицира, защото размерът на съсирека, докато малък, а след отделянето му от мястото на остатъчни признаци на тромбоза, която може да бъде открита от ехография на долните крайници, най-често остава. Имайки това предвид при пациенти с криптогенен мозъчен инфаркт обикновено се смята за необходимо да се проведе задълбочено изследване за откриване на PFO прозорци (за разлика ехокардиография). Терапевтични тактика в такива случаи могат да изискват избор между постоянен (неограничено) антикоагулантна терапия и хирургическа интервенция с приключването на отворен форамен овале (понастоящем обикновено се използват техники катетър).
Диференциална диагноза на белодробна емболия
По-долу е даден списък на заболявания, които най-често следва диференциална диагноза на белодробна емболия. Ние не трябва да забравяме, че PE може да бъде свързано с други заболявания. По този начин, при липса на адекватен отговор на лечение на пневмония или декомпенсация недостатъчност на сърцето е необходимо да се има предвид възможността за комбинация с PE.